A través de diferentes estudios, expertos relacionan la psoriasis con diferentes enfermedades crónicas.
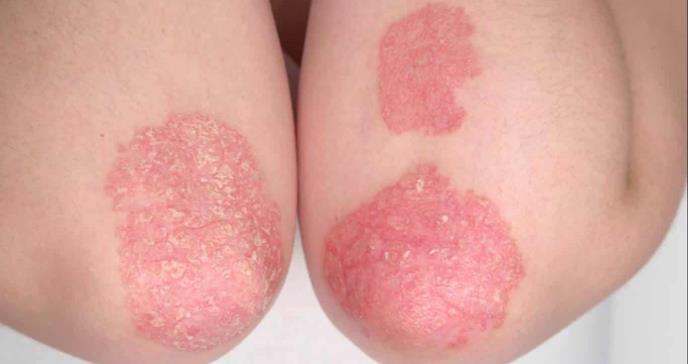
La psoriasis es un trastorno inflamatorio sistémico que implica complejas interacciones patogénicas entre los sistemas inmunitarios innato y adaptativo, y que afecta aproximadamente al 2% de la población mundial. Los individuos con psoriasis tienen un mayor riesgo de desarrollar otras enfermedades crónicas como los trastornos cardiovasculares.
En los pacientes con psoriasis se presentan varias enfermedades importantes con mayor frecuencia de lo que se espera; tienen un mayor riesgo de desarrollar condiciones como la artritis psoriásica, el síndrome metabólico (SM), la depresión, la enfermedad del hígado graso no alcohólico, la enfermedad de Crohn, el linfoma y los trastornos cardiovasculares.
La relación entre la psoriasis y una mayor incidencia de eventos cardiovasculares adversos importantes se ha observado en múltiples estudios epidemiológicos. McDonald y Calabresi demostraron por primera vez que el riesgo asociado a las enfermedades vasculares era 2,2 veces mayor en más de 300 pacientes hospitalizados con psoriasis que en los controles con otras enfermedades dermatológicas.
La prevalencia de factores de riesgo cardiovascular tradicionales y de anomalías metabólicas contribuye a la elevada carga cardiovascular de los pacientes con psoriasis. Asimismo, la presencia de inflamación sistémica en combinación con dichas alteraciones metabólicas y algunos posibles mecanismos fisiopatológicos pueden actuar de forma sinérgica para aumentar el riesgo cardiovascular en estos pacientes.
Fumar
El tabaquismo se asocia a un mayor riesgo de enfermedades cardiovasculares, y estudios anteriores han sugerido que los pacientes con psoriasis son más propensos a ser fumadores activos. Además, el tabaquismo es un posible factor de riesgo para la aparición de la psoriasis, aunque las pruebas siguen siendo limitadas y contradictorias.
El tabaquismo provoca un estrés oxidativo interfiriendo con las vías de señalización relevantes en la psoriasis, como la proteína quinasa activada por mitógenos, el factor nuclear kappa B y las vías JAK-STAT. La nicotina también induce un aumento de la secreción de varias citoquinas, como la interleucina (IL)-12, el factor de necrosis tumoral (TNF), la IL-2 y el factor estimulante de colonias de granulocitos y monocitos, que desempeñan un papel crucial en la esta condición.
Del mismo modo, el tabaco podría influir negativamente en la respuesta al tratamiento. En este sentido, un estudio observacional demostró que fumar mucho podría disminuir el efecto del tratamiento con fármacos anti-TNF en pacientes con artritis psoriásica.
Obesidad
La asociación entre la psoriasis y la obesidad ha sido ampliamente respaldada por la evidencia. En Argentina, un estudio transversal demostró que las prevalencias de sobrepeso y obesidad eran mayores en el grupo de psoriasis en comparación con los controles.
Por otra parte, algunos autores describieron que el riesgo de psoriasis aumenta en la población obesa, y este escenario clínico puede afectar negativamente al tratamiento sistémico de la psoriasis.
Por consiguiente, la relación entre esta condición de sobrepeso y la psoriasis es bidireccional, siendo la inflamación el sustrato fisiopatológico común entre ambas entidades. En este sentido, los crecientes conocimientos sugieren que las células Th17 y la IL-23 pueden ser un vínculo entre las manifestaciones cutáneas y metabólicas de la psoriasis.
Hipertensión
Los pacientes con psoriasis son propensos a sufrir una hipertensión difícil de controlar.
Un estudio de casos y controles demostró que en comparación con los pacientes hipertensos sin psoriasis, los pacientes de psoriasis con hipertensión:
Tenían 5 veces más probabilidades de estar en un régimen antihipertensivo de monoterapia
9,5 veces más probabilidades de estar en una terapia antihipertensiva dual
16,5 veces más probabilidades de estar en un régimen antihipertensivo triple después de ajustar los factores de riesgo cardíaco tradicionales.
Dislipidemia
La psoriasis está asociada a un perfil lipídico aterogénico, y se han observado importantes anomalías lipídicas incluso durante los 5 años anteriores a la aparición de la psoriasis. Del mismo modo, otro estudio informó de que los niveles medios de lipoproteína oxidada (oxLDL) en pacientes con psoriasis eran significativamente superiores a los de los controles sanos.
Es relevante destacar que todas las anomalías lipídicas observadas en el paciente con psoriasis tienen como sustrato la inflamación sistémica y la resistencia a la insulina. Por consiguiente, la asociación con otros factores de riesgo como la obesidad y el síndrome de fatiga crónica es fuerte.
Diabetes
Estudios sugieren que la prevalencia media de la diabetes de tipo 2 en pacientes con psoriasis era aproximadamente del 11,6%.
Se han notificado muchos casos nuevos de diabetes en la población con psoriasis en comparación con los sujetos sin la enfermedad. La relación entre la psoriasis y la diabetes puede explicarse en parte por el aumento de la obesidad y los estilos de vida poco saludables, y posiblemente puede estar relacionada con la resistencia a la insulina asociada a la inflamación.
Sin embargo, se han propuesto otros mecanismos para explicar esta asociación. Desde el punto de vista genético, varios genes (CDKAL1, PTPN22, ST6GAL1, JAZF1) se han relacionado tanto con la diabetes de tipo 2 como con la psoriasis. Otras vías emergentes que están implicadas son las del receptor del péptido-1 similar al glucagón y el efecto de la incretina. Aún así, continúa el proceso investigativo.
Asociación entre la psoriasis y los eventos cardiovasculares
Se ha observado una prevalencia estimada de enfermedades cardiovasculares del 14,3% en pacientes norteamericanos con psoriasis, que es superior (11,3%) a la de la población general.
Además, los pacientes con psoriasis, sobre todo si es grave, tienen un mayor riesgo de ictus que no se explica por los principales factores de riesgo de ictus identificados en la atención médica habitual.
Las diferencias encontradas en los diferentes estudios realizados en diferentes países, pueden estar relacionadas con variaciones en la estructura genética, exposiciones ambientales o cuestiones relacionadas con el uso de la asistencia sanitaria.
Estudios anteriores han establecido que la psoriasis es principalmente un trastorno mediado por células T. Aunque las pruebas iniciales implicaban un papel predominante de las células T auxiliares de tipo 1 (Th1), las investigaciones recientes muestran la importancia de las Th17 y otros tipos de células productoras de IL-17. Todos los subtipos de células T que intervienen en la patogénesis de la psoriasis también participan en la aterosclerosis.
Terapias útiles en la prevención cardiovascular
Estatinas
La utilización de estatinas es la piedra angular de la gestión del riesgo cardiovascular. Las sólidas pruebas que demuestran una reducción de los eventos cardiovasculares han hecho que las estatinas sean esenciales en una variedad de condiciones clínicas con elevado riesgo cardiovascular.
Hasta ahora no se habían realizado estudios aleatorios para evaluar el impacto de las estatinas específicamente en una población con psoriasis. En consecuencia, la evidencia disponible en la población con psoriasis es más débil, aunque sugiere que este fármaco mejoró los niveles de lípidos y los resultados cardiovasculares de manera similar en los sujetos con o sin psoriasis.
Para determinar si un paciente es candidato a recibir un tratamiento con estatinas, los médicos deben determinar primero el riesgo del paciente de sufrir un futuro episodio cardiovascular. Sin embargo, la capacidad de los médicos para identificar con precisión el verdadero riesgo del paciente es imperfecta, ya que se ha demostrado que las herramientas actuales de estimación del riesgo subestiman el riesgo en los pacientes con enfermedades inflamatorias crónicas.
Los pacientes con antecedentes vasculares (prevención secundaria) deben recibir estatinas independientemente de que tengan o no psoriasis, preferiblemente de alta intensidad. Las estatinas se consideran de "alta intensidad" cuando pueden disminuir el colesterol LDL > 50%.
No obstante, las estatinas tienen efectos pleiotrópicos que incluyen la disminución de la inflamación y pueden tener el potencial de reducir la gravedad de la psoriasis. Sin embargo, los resultados de los estudios sobre el efecto de las estatinas en la evolución clínica de la psoriasis, no son consistentes.
Aspirina
Los antiinflamatorios no esteroideos se han asociado a las exacerbaciones de la psoriasis. Sin embargo, una reciente revisión no ha encontrado una asociación entre el uso de aspirina y el riesgo de desarrollar psoriasis o artritis psoriásica.
El tratamiento con aspirina (en dosis antiplaquetarias) y metotrexato parece ser seguro, pero es aconsejable controlar la función hepática [89]. No hemos encontrado pruebas que analicen específicamente el papel de la aspirina en la prevención cardiovascular en pacientes con psoriasis.
Terapia antihipertensiva
Algunos fármacos antihipertensivos, especialmente los betabloqueantes, se han relacionado con exacerbaciones de la psoriasis. Sin embargo, la mayoría de los datos proceden de estudios de casos y controles o series de casos, lo que limita la posibilidad de adjudicar la causalidad.
Una gran cohorte demostró que en los pacientes hipertensos sólo el uso de betabloqueantes durante menos de 6 años, y no otros antihipertensivos, se asociaba con un mayor riesgo de desarrollar psoriasis.
Agentes hipoglucemiantes
Cada vez hay más pruebas que sugieren que varios agentes hipoglucemiantes utilizados en el tratamiento de la diabetes de tipo 2, como los agonistas del receptor del péptido-1 similar al glucagón (GLP-1), los inhibidores de la dipeptidil peptidasa-4 (DPP-4), las tiazolidinedionas y las biguanidas, ejercen efectos beneficiosos sobre la psoriasis.
Entre los mecanismos propuestos para explicar estos resultados se encuentran la pérdida de peso, el control glucémico y el efecto directo sobre las vías de inflamación.
Anteriormente se había informado de que los inhibidores del cotransportador de glucosa sódica-2 (SGLT-2) se asociaban a graves trastornos de la piel y el tejido subcutáneo.
Sin embargo, investigaciones recientes sugieren que tales hallazgos serían específicos para ipragliflozina y no con otros fármacos del mismo grupo. No disponemos de pruebas sobre el efecto de estos nuevos fármacos en la psoriasis.
Impacto de los tratamientos específicos para la psoriasis en el riesgo cardiovascular
La elección del tratamiento tópico o sistémico depende de la gravedad, la extensión, la relación riesgo-beneficio, las preferencias del paciente y la respuesta a la terapia empleada. Al ser una patología recurrente, es habitual que se requieran múltiples periodos de tratamientos para mantener el control de la enfermedad.
Los tratamientos convencionales sistémicos deben utilizarse con precaución en pacientes psoriásicos con síndrome metabólico, ya que podrían afectar negativamente a los trastornos metabólicos coexistentes, especialmente en el caso de su uso crónico. Los biológicos parecen tener un perfil de seguridad diferente al de los tratamientos convencionales, por lo que suelen ser tolerados.
Un metaanálisis de estudios observacionales demostró un efecto cardioprotector del metotrexato, reduciendo los eventos cardiovasculares y el infarto agudo de miocardio.
Algunos informes mostraron un aumento del nivel de triglicéridos y colesterol total, y una revisión sistemática encontró un aumento significativo (dependiente de la dosis) de la presión arterial con el uso de ciclosporina en pacientes con psoriasis.
El mencionado meta-análisis también demostró un efecto cardioprotector de los anti-TNF, reduciendo los eventos cardiovasculares y el infarto agudo de miocardio.
Los inhibidores de la IL-17A (secukinumab e ixekizumab) no parecen estar asociados a un mayor riesgo de eventos cardiovasculares, aunque los datos son todavía limitados. Algunos pequeños ensayos aleatorizados mostraron un mayor número de eventos cardiovasculares con uno de los inhibidores de la IL-12/23, el briakinumab, ya descatalogado en el mercado. Sin embargo, una revisión sistemática no encontró esta asociación con otro fármaco del mismo grupo (ustekinumab).
Por último, si bien el tratamiento con tofacitinib se asocia a un pequeño aumento de los niveles de colesterol, la relación colesterol total/HDL no cambia, no hay cambios desfavorables en varios factores de riesgo cardiovascular y la incidencia de eventos cardiovasculares mayores es baja.
Fuente consultada aquí.