En 2012, se cambió el medicamento debido a recaídas y remisiones clínicas incompletas. Después del cambio, el curso de la enfermedad se estabilizó, pero se suspendió debido a niveles altos de anticuerpos contra el virus.
Introducción
La esclerosis múltiple (EM) es una enfermedad inflamatoria crónica desmielinizante del sistema nervioso central (SNC) caracterizada por múltiples lesiones diseminadas en el tiempo y el espacio. La EM tumefactiva es una variante rara de la EM que se presenta con una lesión intracraneal grande, con un diámetro superior a 2 cm, con efecto de masa y edema perilesional y/o realce anular con gadolinio.
El rápido deterioro clínico progresivo del paciente con EM presentado aquí planteó un desafío diagnóstico que requirió una evaluación diagnóstica multidisciplinaria. En la literatura, se pueden encontrar varios informes de casos que describen el procedimiento diagnóstico desafiante de la EM tumefactiva debido a presentaciones y cursos clínicos variables.
Nuestro informe describe el enfoque diagnóstico y terapéutico de un curso de EM raro y extremadamente grave. Demuestra que la biopsia cerebral puede ser necesaria para el diagnóstico diferencial en un paciente inmunocomprometido con EM con lesiones cerebrales progresivas.
Presentación del caso
Se admitió a un hombre de 51 años de origen mediterráneo con 8 años de historia de EM recidivante-remitente (EMRR) en nuestro hospital por sospecha de recaída.
Después del diagnóstico en 2009, el paciente inicialmente recibió tratamiento con acetato de glatiramer. El historial médico familiar reveló que la madre y el tío del paciente (relacionados por sangre) padecían EM. El tío del paciente falleció a los 52 años después de estar postrado en cama durante mucho tiempo.
El paciente tuvo cuatro recaídas bajo el tratamiento con acetato de glatiramer, lo que requirió el tratamiento con esteroides intravenosos (IV) con una buena respuesta al tratamiento. La primera recaída que llevó al diagnóstico de un síndrome clínicamente aislado (SCA) fue un síndrome vestibular central agudo que causó mareos y disfunción de la marcha atáxica. En este momento, la resonancia magnética (RM) ya reveló múltiples lesiones de sustancia blanca en la supratentorial, cerebelo y médula espinal cervical y torácica.
En 2012, debido a un aumento en la tasa de recaídas y remisiones clínicas incompletas, el medicamento se cambió. En ese momento, las últimas recaídas bajo el acetato de glatiramer habían causado una paraparesia residual con énfasis en el lado izquierdo y una oftalmoplejía Inter nuclear del lado izquierdo. En la última recaída, la resonancia magnética cerebral mostró múltiples lesiones de sustancia blanca con un aspecto quístico y un realce incompleto en forma de anillo con gadolinio.
Después de cambiar de medicamento, el curso de la enfermedad se estabilizó y no sufrió más recaídas. Sin embargo, cuando el índice de niveles de anticuerpos contra el virus JC (JCV) (Stratify™) aumentó a 4.5, se suspendió el el medicamento a principios de 2017. Posteriormente, se inició un segundo tratamiento 3 meses antes de la admisión y 4 semanas después de suspender el anterior.
Los primeros síntomas aparecieron 8 días antes de la admisión: se hizo evidente una debilidad progresiva en el miembro inferior izquierdo y un deterioro en la capacidad de caminar. En ese momento, el paciente podía mantenerse de pie sin ayuda y caminar unos pocos pasos con asistencia unilateral [Escala Expandida de Discapacidad (EDSS) 6.0].
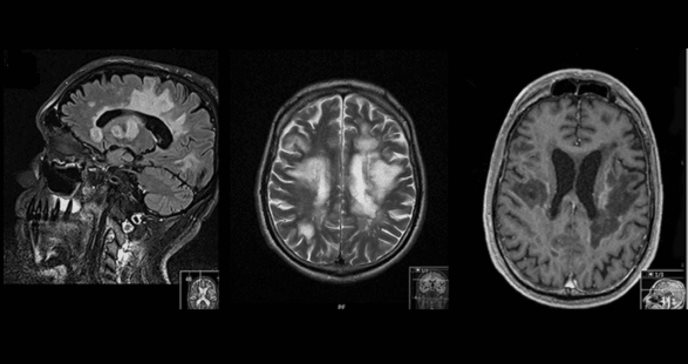
En ese momento (después del primer tratamiento y un aumento en el índice de anticuerpos anti-virus JC (JCV)), los diagnósticos diferenciales eran una recaída de EM o leucoencefalopatía multifocal progresiva (PML). La resonancia magnética cerebral realizada el día de la admisión mostró lesiones bilaterales confluentes de sustancia blanca en T2 sin cambios, características de la PML (Figura 1A). El análisis del líquido cefalorraquídeo (LCR) reveló un recuento normal de glóbulos blancos (2/µl) con niveles ligeramente elevados de lactato y glucosa. El cociente de albúmina era normal, pero las bandas oligoclonales fueron positivas con síntesis intratecal de inmunoglobulinas G y M. Los hallazgos de los estudios de reacción en cadena de la polimerasa (PCR), microbiológicos y serológicos fueron todos negativos (incluyendo PCR de JCV, índice de anticuerpos JCV en LCR/suero, PCR de HSV-1, PCR de HSV-2, PCR de VZV, PCR de EBV y PCR de VIH). Los potenciales evocados revelaron un deterioro del tracto corticoespinal hacia la pierna derecha, reacciones somatosensoriales del nervio tibial bilateralmente afectadas y evidencia de afectación bilateral del sistema visual.
Ante la sospecha de una recaída de EM, al paciente se le trató con metilprednisolona intravenosa de 1,000 mg una vez al día durante cinco días consecutivos. En respuesta a esta terapia, su capacidad para caminar mejoró ligeramente. Sin embargo, 2 días después, el estado clínico del paciente empeoró dramáticamente, lo que requirió su traslado a la unidad de cuidados intensivos (UCI): se volvió somnoliento y mutista, mostrando una parálisis horizontal de la mirada bilateral. Además, se volvió tetrapléjico y presentaba signos de Babinski positivos bilateralmente, lo que corresponde a una puntuación en la escala EDSS de 9.5. La resonancia magnética cerebral realizada en ese momento mostró lesiones progresivas bilaterales confluentes de sustancia blanca. El paciente desarrolló una neumonía por aspiración grave con insuficiencia respiratoria que requirió intubación y posterior traqueostomía para ventilación mecánica.
Las lesiones progresivas de sustancia blanca se consideraron el correlato radiológico de una recaída clínica de EM.
Después de que el tratamiento con antibióticos para la neumonía resultara en una reducción de la leucocitosis y la proteína C-reactiva, se administraron esteroides intravenosos durante 6 días. Sin embargo, al no observarse mejoría clínica con los esteroides intravenosos, se realizaron siete ciclos de plasmaféresis. Una resonancia magnética de seguimiento del cerebro mostró una mayor progresión del realce con gadolinio y la carga de lesiones en T2.
A pesar de los esteroides intravenosos de alta dosis y la plasmaféresis, el estado clínico del paciente empeoró aún más. Con resultados negativos en los análisis de laboratorio y hallazgos radiológicos atípicos para la PML, fue necesario considerar otros diagnósticos diferenciales. Los hallazgos característicos en la imagen de la PML son una o más regiones de hiperintensidad en FLAIR/T2 que muestran lesiones de sustancia blanca confluentes, inconsistentes en tamaño y forma, que típicamente involucran las fibras subcorticales de U y respetan la corteza, lo que resulta en un límite nítido entre la lesión y la corteza. Las lesiones de la EM suelen presentar una distribución periventricular, mientras que las lesiones de la PML más comúnmente afectan la sustancia blanca subcortical.
• Recaída de esclerosis múltiple tumefactiva,
• Neurocisticercosis,
• Neurosarcoidosis,
• Linfoma intracerebral,
• PML atípica, y
• Otras encefalitis virales.
Los resultados negativos del análisis del líquido cefalorraquídeo (LCR) y la serología descartaron la neurocisticercosis, el linfoma y la PML. La cisticercosis es la infección parasitaria más común del sistema nervioso central. Sin embargo, la presentación en las imágenes de resonancia magnética (RM) fue considerada inusual. La electroencefalografía (EEG) fue normal. Para la sarcoidosis, se realizó una tomografía computarizada (TC) de tórax y se realizaron pruebas de laboratorio para ACE y sIL2R, ambas resultaron negativas. Los hallazgos negativos en el LCR y la presentación radiológica también descartaron definitivamente un linfoma intracerebral, pero no lo excluyeron completamente. Una recaída de esclerosis múltiple tumefactiva es un curso raro y comúnmente se presenta con una lesión intracerebral grande (>2 cm) con efecto de masa y edema perilesional y/o realce en anillo con gadolinio.
Para diferenciar aún más entre una recaída de esclerosis múltiple tumefactiva y un linfoma intracerebral menos probable, se realizó una biopsia estereotáctica de una lesión en el lóbulo frontal derecho. La biopsia reveló una lesión desmielinizante inflamatoria con una delimitación clara, consistente con esclerosis múltiple. Los infiltrados inflamatorios dentro de la lesión consistían en células T CD3 dominadas por células T CD8 positivas, así como células plasmáticas CD138 positivas. Los depósitos de complemento e inmunoglobulinas identificaron la lesión como un tipo de esclerosis múltiple mediada por anticuerpos/complemento, descrita anteriormente como esclerosis múltiple de patrón II. El análisis de PCR reveló un bajo número de copias de ADN del herpesvirus humano 6 (HHV-6) en el tejido (32 copias/µg de ADN). Sin embargo, los axones estaban preservados, descartando así una necrosis. Además, no se encontraron pruebas de linfoma.
Dada la incertidumbre diagnóstica entre encefalitis por HHV-6 y lesiones tumefactivas de esclerosis múltiple (EM), optamos por un enfoque polipragmático e iniciamos una terapia con foscarnet intravenoso (IV) y ganciclovir (3), junto con otro curso de esteroides IV de alta dosis durante 5 días. Los resultados neuropatológicos finales sugirieron una lesión de patrón II de EM según Lassmann et al. (2).
La resonancia magnética (RM) del cerebro posterior a la terapia mostró una progresión de la carga de lesiones T2; sin embargo, la regresión del realce con gadolinio sugirió la remisión de la inflamación aguda. El estado neurológico se mantuvo gravemente afectado: la tetraplejía mejoró ligeramente, desarrollándose en una tetraparesia grave de 2/5 en la parte superior y una plegia persistente de las extremidades inferiores (EDSS 8.5).
Posteriormente, el paciente fue trasladado a un centro de neurorehabilitación. Su estado clínico no mejoró, incluso después de 3 meses de rehabilitación. Actualmente, el paciente es tetraparético y reside en un hogar de cuidados especiales, donde respira de manera espontánea a través de una traqueostomía y recibe nutrición enteral a largo plazo mediante gastrostomía endoscópica percutánea (PEG).
Después de suspender el tratamiento con fingolimod durante la fase aguda, se discutió la posibilidad de administrar un nuevo tratamiento preventivo altamente activo para la esclerosis múltiple (EM), como ocrelizumab o alemtuzumab, con el fin de evitar futuras recaídas. Sin embargo, esta opción fue descartada debido al temor a complicaciones infecciosas y al mal estado clínico y pronóstico del paciente, según lo expresado por sus familiares. Desafortunadamente, no se realizaron más imágenes de resonancia magnética (RM) después del alta de nuestra clínica.
¿Cuál fue el resultado neuropatológico final que proporcionó información sobre la naturaleza de la lesión?
a) Necrosis consistente con linfoma.
b) Infiltrados inflamatorios dominados por células T CD8 positivas.
c) Presencia de ADN del herpesvirus humano 6 (HHV-6).
d) Tipo de esclerosis múltiple mediada por anticuerpos y complemento (esclerosis múltiple de patrón II).
La respuesta correcta es:
d) Tipo de esclerosis múltiple mediada por anticuerpos y complemento (esclerosis múltiple de patrón II).