Aunque es más común que los accidentes cerebrovasculares isquémicos se conviertan en hemorragias, también están aumentando los casos de sangrados espontáneos en el cerebro de pacientes hospitalizados con COVID-19.
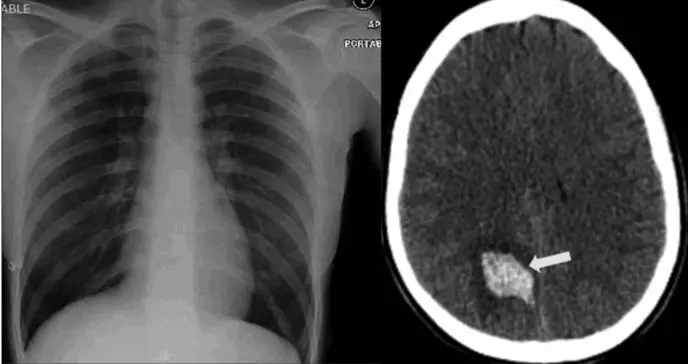
Una mujer de 23 años que dio positivo (mediante una prueba de reacción en cadena de la polimerasa) para COVID-19, presentó una nueva aparición de cefalea grave intratable, lo que llevó a la realización de una serie de pruebas diagnósticas. Un TAC craneal mostró una hemorragia intraparenquimatosa en el área del precuneus del lóbulo parietal derecho.
Sin embargo, no hubo evidencia de un evento isquémico previo, y tanto un venograma por tomografía computarizada (CTV) como un arteriograma (CTA) de la cabeza fueron negativos para trombosis y malformaciones vasculares.
Las pruebas inmunológicas, hematológicas e infecciosas realizadas, incluyendo anticuerpos antinucleares, anticardiolipina, beta 2 glicoproteína IgG/IgM/IgA, pruebas para Von-Willebrand, antitrombina III, factor V Leiden, proteínas C y S, micoplasma, VIH y hepatitis, resultaron negativas, excluyendo así otras etiologías.
Durante su hospitalización, la paciente fue tratada con doxiciclina oral para el micoplasma y recibió analgésicos para el dolor de cabeza. Un TAC craneal repetido al quinto día no mostró cambios significativos, y la paciente fue dada de alta a su hogar con cuidados de apoyo.
A lo largo de su estancia hospitalaria, la paciente permaneció afebril, normotensa y con una saturación de oxígeno del 100% respirando aire ambiente. Los estudios de laboratorio revelaron una anemia normocítica normocrómica leve y una trombocitopenia leve, sin alteraciones electrolíticas ni trastornos ácido-base.
Las enzimas hepáticas estaban ligeramente elevadas, pero los estudios de coagulación y los marcadores inflamatorios, incluyendo velocidad de sedimentación, proteína C reactiva, dímero D y ferritina, fueron normales.
Una prueba de PCR para COVID-19 y una prueba de inmunoglobulina M (IgM) para micoplasma fueron ambas positivas. La radiografía de tórax (RxT) fue normal.
El virus afecta principalmente los pulmones, causando neumonía que puede progresar a síndrome de dificultad respiratoria aguda y, en casos severos, a la muerte secundaria a insuficiencia respiratoria. Además de estas complicaciones respiratorias, se han reportado nuevas manifestaciones extrapulmonares de COVID-19 que incluyen afectación gastrointestinal, cardiaca, renal y/o del SNC.
Las complicaciones relacionadas con el SNC incluyen encefalitis, encefalomielitis aguda diseminada, meningitis, ictus isquémico, trombosis del seno venoso cerebral e hipertensión intracraneal (HIC).
Aunque lo más común es que un ictus isquémico se convierta en un ictus hemorrágico, la incidencia de HIC espontánea en pacientes hospitalizados con COVID-19 ha aumentado, lo que resalta la necesidad de comprender las características clínicas, la patogenia y los factores de riesgo de la HIC inducida por COVID-19, dada su alta morbilidad y mortalidad.
En la literatura, se han descrito casos aislados de HIC espontánea en pacientes con COVID-19, la mayoría de los cuales eran hombres entre 31 y 78 años, ingresados por síntomas respiratorios de COVID-19, con un intervalo de 2 a 25 días entre el inicio de los síntomas y el diagnóstico de HIC.
La mayoría presentaba múltiples comorbilidades, incluyendo hipertensión y diabetes mellitus. Documentaron que solo 3 de 1,200 pacientes hospitalizados con COVID-19 presentaban pruebas radiológicas de HIC. Todos tenían antecedentes de hipertensión y síntomas graves de neumonía, con marcadores inflamatorios elevados, lo que sugiere una mayor propensión a complicaciones hemorrágicas.
En contraste, la paciente presentada en este caso (Lloréns, B. et al), tiene características demográficas distintas a las de los pacientes descritos en la literatura, ya que es una mujer joven sin comorbilidades ni marcadores inflamatorios o anomalías de coagulación.
El mecanismo propuesto por el cual COVID-19 podría causar daño al SNC es la invasión directa del virus al bulbo olfatorio a través de la placa cribiforme nasal, lo que provoca daños en la barrera hematoencefálica y permite la neuroinvasión. Esta respuesta inflamatoria puede dañar las paredes vasculares, aumentando la probabilidad de rotura y HIC. Además, se sugiere que la activación del mecanismo inflamatorio e hipercoagulable en COVID-19 podría contribuir a trombosis y vasculitis, que también pueden provocar HIC.
Es esencial reconocer que, en este punto, es difícil diagnosticar categóricamente la HIC secundaria únicamente a COVID-19 debido a la falta de criterios de diagnóstico claros.
En este caso, la atribución de la HIC a COVID-19 se hizo por exclusión, tras haber descartado otras posibles causas. La paciente tenía una prueba de PCR para COVID-19 positiva y una prueba IgM para Micoplasma Pneumoniae positiva, con aglutininas frías negativas, lo que hace improbable que el micoplasma fuera un factor contribuyente.