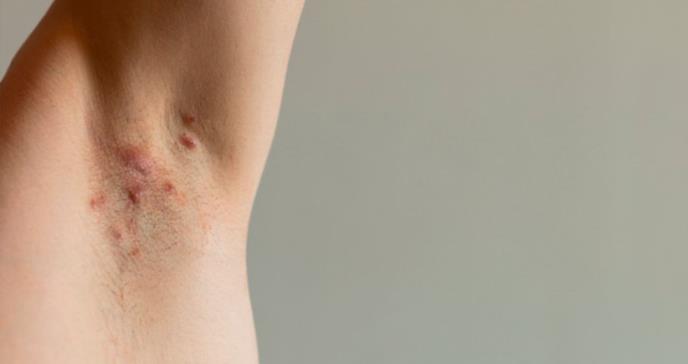
La hidradenitis supurativa es una condición crónica inflamatoria que principalmente afecta las áreas ricas en glándulas apocrinas. Clínicamente va a presentar nódulos, abscesos, tractos o fístulas que drenan un fluido maloliente.
Diana Castañeda
Agencia Latina de Noticias de Medicina y Salud Pública
La hidradenitis supurativa es una condición crónica inflamatoria que principalmente afecta las áreas ricas en glándulas apocrinas. Clínicamente va a presentar nódulos, abscesos, tractos o fístulas que drenan un fluido maloliente. Con el tiempo las lesiones producen cicatrización excesiva que puede llevar a contracción y fibrosis. Su origen es multifactorial incluyendo factores genéticos, hormonales e inmunológicos.
Así lo reconoce el doctor Luis Espinosa, dermatólogo y presidente de la Fundación Puertorriqueña para el Mejoramiento de la Dermatología en un artículo escrito para la revista Medicina y Salud Pública (MSP), en el que también menciona que, “la hidradenitis supurativa hasta hace poco tiempo se mantenía como una enfermedad huérfana que pocos prestaban atención, y cada cual manejaba de acuerdo a su criterio propio. Sin embargo, recientemente con el advenimiento de nuevas terapias que pueden ayudar en ésta importante condición, un nuevo interés se ha levantado para entender y tratar más efectivamente este padecimiento”.
En cuanto a la historia natural de la condición, se estima que la prevalencia fluctúa entre un 0.1% a un 4.0% de la población general con una preponderancia en el sexo femenino y sin predilección facial.
Mayormente aparece después de la pubertad en la segunda y tercera década de la vida con algunos casos en niños y envejecientes. La causa de la hidradenitis supurativa no se ha podido descifrar por completo, pero se sabe qué factores genéticos y ambientales tienen mucho que ver. Dentro de estos factores, se ha visto historial familiar en un 30-40% de los casos. Hábitos como el fumar, el sobrepeso y desórdenes hormonales también se han identificado como factores de riesgo.
A nivel histopatológico, el galeno aduce que, la oclusión folicular e inflamación lleva a la dilatación seguida por la ruptura y secreción del contenido folicular en la piel. Este contenido incluye keratinas y bacterias. Todo este proceso provoca la formación de abscesos y destrucción de las unidades pilosebáceas y tejido alrededor responsables de la descarga purulenta, maloliente característica de esta condición.
Clínicamente se van a observar nódulos dolorosos o pápulas rojizas molestosas con secreción localizados mayormente en la axila, área inguinal, perineal, mamaria, glúteos, región púbica, pecho, cuero cabelludo y párpados. Síntomas sistémicos como: fiebre, malestar general y cansancio pudieran aparecer en algunos casos.
Con el propósito de un mejor diagnóstico y protocolos de tratamientos e investigación, varias clasificaciones se han propuesto. De éstas, una de las más utilizadas en la práctica o clínica es la de Hurley. En esta clasificación descrita por Hurley, la hidradenitis supurativa se divide en tres estadios o etapas basadas en signos clínicos.
Estos nuevos medicamentos llamados Biológicos presentan una alternativa novel de tratamiento basados en su acción sobre el sistema inmune disminuyendo la formación de citoquinas pro- inflamatorias muy importantes en el origen de la condición. Dentro de estos, el Infliximab y el Adalimunab los cuales son anticuerpos monoclonales contra el TNF-alpha cuentan con estudios clínicos que demuestran su efectividad en la hidradenitis supurativa. Primeramente, el Infliximab en dosis de 5mg, 1kg administrado por vía intravenosa en periodos de 2 horas en los días 0, 2 y 6 cada 8 semanas mostró respuesta positiva en estudios Fase II.
Sin embargo, el Adalimunab administrado por inyección subcutánea, se convirtió en el primer biológico en ser aprobado por el FDA (Administración de Drogas y Narcóticos Federal) para el tratamiento de hidradenitis supurativa en adultos. El tratamiento se comienza con 160mg de Adalimunab seguido de 80mg a las 2 semanas y luego 40mg en la semana cuarta continuando entonces con 40mg semanalmente de manera indefinida.
La terapia es continua y requiere de seguimiento mediante examen físico y laboratorios regularmente. Al presente, se evalúan otros biológicos que puedan ser efectivos de manera que se espera disponer de más alternativas en el futuro cercano.
Otros tratamientos sistémicos en base a agentes inmunosupresores como el metotrexato, apsona y la ciclosporina, se han estudiado y utilizado con resultados variados.