Las endoscopias suelen retrasarse debido a la inestabilidad hemodinámica en pacientes, por lo cual, suele pasar desapercibida.
Por: María Camila Sánchez
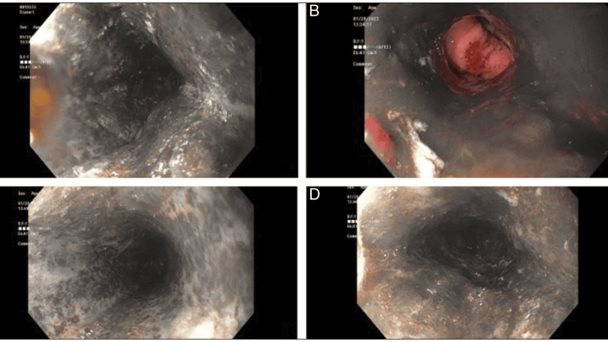
Un paciente de 67 años con enfermedad pulmonar obstructiva crónica, enfermedad vascular periférica e hipertensión, se presentó para una intensificación de los cuidados por insuficiencia respiratoria aguda y enfermedad coronaria de triple vaso.
Tras 7 días de ventilación mecánica, experimentó disfagia y se intentó colocar una sonda de Dobhoff sin éxito. El paciente presentaba taquicardia, pero se encontraba normotenso, afebril y saturaba bien con 4 L nasales de oxígeno por cánula. Negó dolor abdominal, vómitos, melena (presencia de heces de color negro) o hematoquecia (eliminación de sangre visible por el recto).
La endoscopia reveló una mucosa normal en el tercio superior del esófago y una mucosa negra en el tercio medio-inferior del esófago, reza el caso.
La biopsia reveló exudado ulceroso y tejido de granulación con inflamación aguda y sin evidencia de citomegalovirus, virus del herpes simple u organismos fúngicos. Se inició nutrición parenteral para el paciente mientras se le aplicaba reposo intestinal estricto. Cuatro días después, el paciente lamentablemente falleció de una arritmia ventricular.
Necrosis esofágica aguda
Esta condición suele asociarse con hematemesis (vómitos con sangre) y hemorragia digestiva alta. Este caso describe la detección incidental de un esófago negro en un paciente que no evidenciaba inestabilidad hemodinámica reciente, ni síntomas o evidencia alguna de anemia por pérdida de sangre.
La Necrosis Esofágica Aguda (NEA) afecta principalmente a pacientes masculinos de 67 años en promedio. Se cree que es el resultado de la hipoperfusión crónica y la pérdida de protección de la mucosa esofágica tras un factor desencadenante.
Desafortunadamente, en estos casos la endoscopia suele retrasarse dada la inestabilidad hemodinámica, razón por la cual, esta condición suele pasar desapercibida. No obstante, cuando una esofagogastroduodenoscopia (EGD), el esófago distal muestra una mucosa negra con una transición brusca hacia la unión gastroesofágica.
Además, se estima que su incidencia sea entre el 0,01% y el 0,2%, según la literatural tratamiento incluye terapias agresivas con inhibidores de la bomba de protones intravenosos, hidratación, nutrición y reposo intestinal, según literatura.
Hallazgos endoscópicosLos resultados de las endoscopias que se realicen oportunamente, pueden mostrar ulceraciones en el esófago y/o duodeno, así como obstrucción de la salida gástrica. Por lo general, la manifestación más frecuente de la NEA es la hemorragia digestiva alta (HDA).
Hipótesis de los 2 golpes
Se cree que la NEA se produce como resultado de lo que se conoce como "hipótesis de los 2 golpes", que sugiere que las comorbilidades crónicas aumentan la susceptibilidad a la hipoperfusión esofágica, la pérdida de la barrera protectora de la mucosa y el aumento del reflujo de secreciones gástricas, lo que conduce a la lesión de la mucosa esofágica.
Dentro de los factores de riesgo se encuentran la enfermedad coronaria, el sexo masculino, diabetes mellitus, arteriopatía periférica, hipertensión, insuficiencia cardíaca congestiva, dislipidemia, enfermedad renal crónica, abuso del alcohol, cirrosis hepática, enfermedad por reflujo gastroesofágico e inmunosupresión.
Esto facilita acontecimientos desencadenantes, como la inestabilidad hemodinámica, esofagitis infecciosa, sepsis, intervención coronaria percutánea, neumonía, hepatitis, entre otros, que da lugar a una mayor hipoperfusión del esófago, así como a un aumento de las secreciones gástricas, lo que daña aún más la mucosa.
Acceda al caso completo aquí.
